Hanseníase: lepra ainda é muito comum no Brasil
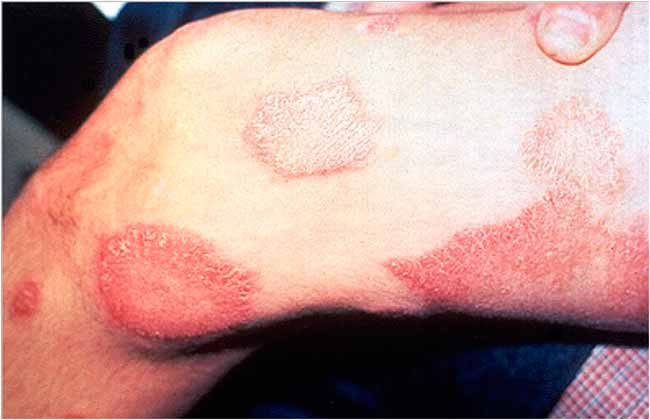
Em 27 de janeiro é comemorado o Dia Mundial de Luta Contra a Hanseníase, data que guia o Janeiro Roxo, mês de combate à doença. Segundo os dados do DataSUS, plataforma do Ministério da Saúde que reúne informações do Sistema Único de Saúde, o Brasil apresentou uma queda considerável nos casos de hanseníase em 2018 quando comparado ao ano anterior. A incidência anual caiu em mais de 10 mil diagnósticos, indo de 31,5 mil casos em 2017 para 21,1 mil no ano seguinte. Entretanto, vale lembrar que a doença ainda assim é classificada como problema de saúde pública no País, pois atinge mais de 1 a cada 10 mil brasileiros.
Também conhecida como lepra, esta é uma enfermidade infectocontagiosa causada pela bactéria Mycobacterium leprae. Fatores imunológicos individuais, em pessoas previamente sadias, podem favorecer o curso mais grave da doença. Sinais e sintomas variados, algumas vezes não clássicos, podem levar a demora no diagnóstico. “Embora a incidência de infectados no Brasil seja alta, é muito fácil evitar a doença, uma vez que não é um simples contato com alguém já doente que contaminará o próximo”, explica Renata Bacic, médica patologista e diretora da Sociedade Brasileira de Patologia (SBP), que inclui na lista de cuidados obrigatórios para quem mora no mesmo lar do paciente a Vacina BCG e as medidas básicas de higiene como lavar as mãos com sabão rotineiramente e o tratamento rápido de qualquer ferida na pele.
Descuido é fator no alto número de casos
A demora no diagnóstico é um agravante que culmina nesse alto índice da hanseníase, “no começo a doença se apresenta apenas com a perda de sensibilidade em alguma região externa do corpo como sintoma, uma pequena mancha clara ou avermelhada, o que não atrapalha a vida do infectado, que tende a ignorar esse sinal. O paciente acaba procurando atenção médica apenas no aparecimento de feridas, quando a doença está mais avançada”, explica a médica patologista. A doença pode se manifestar de 6 meses até 6 anos após a proliferação da bactéria, o que torna quase impossível precisar sua origem.
Os testes e exames mudam ao passo que a doença progride. No primeiro estágio os médicos se baseiam no contexto clínico de lesões de pele e associam à perda da sensibilidade no local para o diagnóstico. Há também as avaliações complementares capazes de confirmar ou não a presença da bactéria e a avaliação de força motora em clínicas dermatoneurológicas, métodos que se somam aos testes de sensibilidade e à palpação dos nervos.
A baciloscopia, uma análise laboratorial do material recolhido de serosidades cutâneas das lesões, e a biópsia, onde um fragmento de pele é submetido à avaliação microscópica, são importantes procedimentos também solicitados pela equipe clínica. Além de avaliar e quantificar a presença de bactérias nas lesões, os procedimentos orientam o tratamento por indicar eventuais reações próprias da doença.





